Informacja Głównego Inspektora Sanitarnego dla szpitali
w związku z dynamicznie rozwijająca się sytuacją epidemiologiczną
związaną z szerzeniem się nowego koronawirusa SARS-CoV-2
Warszawa, 27.02.2020 r.
Aktualnie nie ma żadnych wytycznych Światowej Organizacji Zdrowia (WHO) oraz Europejskiego Centrum ds. Zapobiegania i Kontroli Chorób (ECDC), które nakazywałyby objęcie postępowaniem osób powracających z krajów z utrzymującą się transmisją SARS-CoV-2, jeżeli nie spełniają one kryteriów dla przypadku podejrzanego o zakażenie / zachorowanie.
DEFINICJA PRZYPADKU NA POTRZEBY NADZORU NAD ZAKAŻENIAMI LUDZI NOWYM KORONAWIRUSEM COVID-19
(definicja z dnia 26.02.2020 )
Kryteria kliniczne
Każda osoba u której wystąpił
Grupa A. Kryteria wymagające dodatkowo spełnienia kryterium epidemiologicznego.
Co najmniej jeden z wymienionych objawów ostrej infekcji układu oddechowego:
- gorączka
- kaszel
- duszność
Grupa B. Kryteria niewymagające spełnienia kryterium epidemiologicznego
- osoba hospitalizowana, diagnozowana w kierunku wirusowego zapalenia płuc lub z objawami ciężkiej infekcji układu oddechowego
- osoba należąca do ogniska/klastra wirusowego zapalenia płuc o nieznanej etiologii
Kryteria laboratoryjne
Kryteria laboratoryjne przypadku potwierdzonego:
- wykrycie kwasu nukleinowego COVID-19 z materiału klinicznego[1] potwierdzone badaniem molekularnym ukierunkowanym na inny obszar genomu wirusa[2].
Kryteria laboratoryjne przypadku prawdopodobnego:
Co najmniej jedno z następujących kryteriów:
- dodatni wynik testu w kierunku obecności koronawirusów (pan-coronavirus test)
- niejednoznaczny wynik badania wykrywającego kwas nukleinowy COVID-19
Kryteria epidemiologiczne
Każda osoba, która w okresie 14 dni przed wystąpieniem objawów spełniała co najmniej jedno z następujących kryteriów:
- miała bliski kontakt z osobą, u której stwierdzono zakażenie COVID-19 (kontakt z przypadkiem potwierdzonym lub prawdopodobnym). Jako bliski kontakt należy rozumieć:
1. zamieszkiwanie z przypadkiem COVID-19,
2. bezpośredni kontakt fizyczny z przypadkiem COVID-19 (np. podanie ręki),
3. bezpośredni kontakt bez zabezpieczania z wydzielinami osoby z COVID-19 (np. dotykanie zużytej chusteczki higienicznej, narażenie na kaszel osoby chorej),
4. przebywanie w bezpośredniej bliskości (twarzą w twarz) osoby chorej, w odległości mniejszej niż 2 m przez ponad 15 minut,
5. przebywanie w tym samym pomieszczeniu co osoba chora COVID-19 w odległości mniejszej niż 2 m przez co najmniej 15 minut (np. klasie, poczekalni szpitala/przychodni, sali konferencyjnej,
6. personel medyczny lub inna osoba bezpośrednio opiekująca się chorym z COVID-19 lub osoba pracująca w laboratorium bezpośrednio z próbkami osób chorych na COVID-19 bez odpowiedniego zabezpieczania lub w przypadku gdy doszło do uszkodzenia stosowanych środków ochrony osobistej,
7. kontakt na pokładzie samolotu i innych zbiorowych środków transportu obejmujący osoby zajmujące dwa miejsca (w każdym kierunku) od osoby z COVID-19, osoby towarzyszące w podróży lub sprawujące opiekę, członkowie załogi obsługujący sekcję, w której znajduje się chory (w przypadku ciężkich objawów u osoby z COVID-19 lub jej przemieszczania się za bliski kontakt należy uznać wszystkich pasażerów znajdujących się w sekcji lub na pokładzie środka transportu);
- podróżowała/przebywała w regionie, w którym podejrzewa się utrzymującą się szeroko rozpowszechnioną transmisję COVID-19[3];
- powróciła z obszaru, w którym podejrzewa się lokalną lub o małym stopniu rozpowszechnienia transmisję COVID-193 i której stan kliniczny został oceniony przez lekarza jako wymagający diagnostyki w kierunku COVID-19.
Klasyfikacja przypadku
A Podejrzenie przypadku
Każda osoba spełniająca kryterium kliniczne grupy A i kryterium epidemiologiczne lub spełniająca kryterium kliniczne grupy B
B Przypadek prawdopodobny
Każda osoba spełniająca kryteria podejrzenia przypadku oraz kryteria laboratoryjne przypadku prawdopodobnego
C Przypadek potwierdzony
Każda osoba spełniająca kryteria laboratoryjne przypadku potwierdzonego
Uwaga: spełnienie kryteriów podejrzenia przypadku jest wskazaniem do przeprowadzenia diagnostyki laboratoryjnej (badania w NIZP-PZH oraz laboratoriach Państwowej Inspekcji Sanitarnej wykonywane są wyłącznie w porozumieniu z właściwym państwowym inspektorem sanitarnym).
Osoby spełniające kryterium podejrzenia przypadku powinny zgłosić się i być leczone w warunkach oddziału zakaźnego lub obserwacyjno-zakaźnego.
Osoby NIE spełniające kryteriów podejrzenia przypadku zachorowania na COVID-19 powinny być leczone w warunkach ambulatoryjnych w ramach podstawowej opieki zdrowotnej.
[1] Próbki materiału klinicznego z dolnych dróg oddechowych (popłuczyny pęcherzykowo – oskrzelowe (BAL), bronchoaspirat, odkrztuszana plwocina) mają większą wartość diagnostyczną niż próbki z górnych dróg oddechowych (np. wymaz z nosogardła)
[2] Jeżeli to możliwe, należy wykonać sekwencjonowanie
[3] Informacje o krajach/regionach z utrzymującą się transmisją COVID-19 są dostępne pod linkiem: https://www.ecdc.europa.eu/en/areas-presumed-ongoing-community-transmission-2019-ncov
Poniżej przedstawiono algorytm kwalifikacji osoby do dalszego postępowania jeśli miała kontakt z osobą podejrzewaną o zakażenie koronawirusem lub w okresie 14 dni przebywała na obszarze, gdzie występują przypadki zakażeń. Postępowanie rozstrzygające podejmują pracownicy Państwowej Inspekcji Sanitarnej.
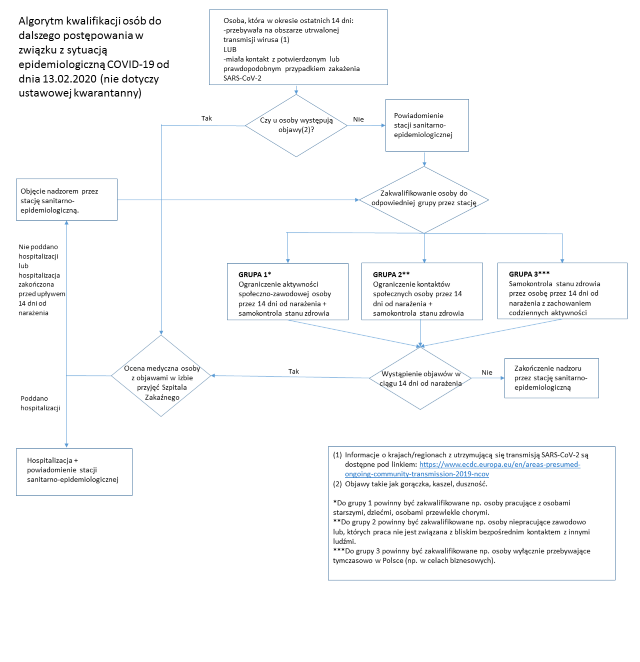
POSTĘPOWANIE W SZPITALU ZAKAŹNYM
Według wytycznych Konsultanta Krajowego w dziedzinie chorób zakaźnych.
Osoby spełniające kryterium podejrzenia przypadku powinny zgłosić się i być leczone w warunkach oddziału zakaźnego lub obserwacyjno-zakaźnego.
POSTĘPOWANIE W SZPITALU OGÓLNYM
Istnieje możliwość, że osoba spełniająca kryterium podejrzenia przypadku zgłosi się na izbę przyjęć/ SOR szpitala ogólnego. Aby być gotowym na taką sytuację zaleca się:
A. Odnośnie postępowania w izbie przyjęć /SOR szpitala ogólnego
1. Przygotować plakat informacyjny dla pacjentów, wskazujący drogi komunikacji.
2. Jeśli to możliwe, stworzyć oddzielną „ścieżkę” dla pacjentów z objawami choroby zakaźnej układu oddechowego (poza głównym traktem przyjęć do szpitala, może być to wydzielona część budynku albo tymczasowo wydzielone pomieszczenie, z poczekalnią. Może być to także ogrzewany namiot.
3. Jeśli stworzenie oddzielnej „ścieżki” dla pacjentów z objawami choroby zakaźnej układu oddechowego nie jest możliwe - wydzielić okienko rejestracji dla tych osób. Pacjent nie oczekuje w kolejce.
4. Wydzielić pomieszczenie/ pomieszczenia z dostępem do toalety (optymalnie), zapewniające możliwość odizolowania pacjenta, pełniące funkcję punktu, w którym pacjent podejrzany
o chorobę zakaźną układu oddechowego będzie poddany konsultacji.
5. Pomieszczenia wyposażyć w środki ochrony osobistej, termometr, pulsoksymetr, dostęp do gazów, kardiomonitor (opcjonalnie) / EKG (opcjonalnie), dostęp do pobrania krwi i wymazów oraz diagnostyki radiologicznej i laboratoryjnej, zestaw do resuscytacji.
6. Zabezpieczenie środków ochrony indywidualnej dla pacjentów (maski chirurgiczne) i personelu medycznego (rękawiczki, maski[1], fartuchy barierowe).
7. Zabezpieczyć środki do dezynfekcji rąk, narzędzi i powierzchni.
8. Wyznaczyć osobę spośród personelu, która koordynuje ruch pacjentów w pomieszczeniu/ pomieszczeniach.
9. Bezpośrednio po pierwszym kontakcie z pacjentem i ustaleniu wstępnych objawów choroby zakaźnej układu oddechowego, założenie maski pacjentowi.
10. Noszenie przez personel maseczek niezależnie od miejsca udzielania porady pacjentowi.
11. Przeprowadzenia szkolenia personelu z zastosowania środków ochrony osobistej,
w szczególności maseczek.
12. Zachowanie wszelkich procedur szpitalnych.
B. Odnośnie postępowania z pacjentem
1. Dopilnowanie, aby pacjent przemieszczając się i oczekując na badanie nie opuszczał wyznaczonej strefy odizolowania i miał założoną maseczkę chirurgiczną.
2. Dopilnowanie, aby maseczka chirurgiczna była traktowana jako jednorazowa i była używana maksymalnie przez 1 godzinę. Następnie maseczkę należy usunąć do odpadów zakaźnych i założyć pacjentowi świeżą maseczkę.
3. Zebranie wywiadu od pacjenta przez personel rejestracji w miarę możliwości bez kontaktu bezpośredniego twarzą w twarz (szyba działowa, komunikator głosowy etc.); wywiad dotyczy w szczególności przebywania w krajach transmisji SARS-CoV-23 oraz objawów klinicznych (patrz DEFINICJA PRZYPADKU NA POTRZEBY NADZORU NAD ZAKAŻENIAMI LUDZI NOWYM KORONAWIRUSEM COVID-19).
4. Dokonanie oceny stanu klinicznego i wskazań do hospitalizacji przez lekarza.
5. W przypadku braku wskazań do pilnej hospitalizacji - wdrożyć diagnostykę w kierunku choroby zakaźnej (morfologia, CRP, transaminazy, RTG), saturacja, test w kierunku grypy i innych patogenów oddechowych.
6. Po uzyskaniu wyników – jeśli:
a) brak wskazań do hospitalizacji – powrót pacjenta do domu i rekomendacja dalszej opieki pod kontrolą lekarza POZ;
b) są wskazania do hospitalizacji – zorganizowanie transportu medycznego celem przekazania pacjenta do oddziału zakaźnego i niezwłoczne zgłoszenie przypadku do Państwowego Powiatowego Inspektora Sanitarnego celem wdrożenia przez niego dochodzenia epidemiologicznego i ustalenia osób z kontaktu z osoba zakażoną.
7. W przypadku pilnych wskazań do hospitalizacji pacjenta konsultowanego/badanego poza szpitalem - nawiązanie kontaktu ze szpitalem/oddziałem zakaźnym, ew. lekarzem koordynatorem zabezpieczenia medycznego w Urzędzie Wojewódzkim, celem przekazania pacjenta. Zgodnie z obowiązującym stanem prawnym – podmiot leczniczy zobowiązany jest do zapewnienia transportu sanitarnego na rzecz pacjenta wymagającego transportu w innym podmiocie leczniczym (art. 41 ust. 1 ustawy z dnia 27 sierpnia 2004 r. o świadczeniach opieki zdrowotnej finansowanych ze środków publicznych Dz. U. z 2019 r. poz. 1373, z późn. zm.)
WYMAGANIA DOTYCZĄCE POBRANIA I TRANSPORTU MATERIAŁU DO BADAŃ METODĄ RT-PCR
W KIERUNKU ZAKAŻEŃ UKŁADU ODDECHOWEGO[2]
W ramach diagnostyki poszerzonej w kierunku SARS-nCoV-2 materiał powinien zostać pobrany według poniższych zasad, a próbka powinna być dostarczona transportem zorganizowanym przez szpital do NIZP-PZH, bądź innego laboratorium wskazanego przez Ministra Zdrowia.
Badania diagnostyczne technikami molekularnymi PCR i Real-Time RT-PCR w kierunku zakażeń układu oddechowego wirusem SARS-CoV-2 wykonywane są w laboratorium Zakładu Wirusologii NIZP-PZH zgodnie z rekomendacjami WHO, ECDC i wiodących ośrodków zajmujących się badaniem 2019nCoV.
Przed wysłaniem badania do NIZP-PZH należy wypełnić formularz zlecenia badania
https://www.pzh.gov.pl/wp-content/uploads/2019/03/Formularz-Zlecenia-Badania.pdf
Przesyłkę kierować do:
NIZP-PZH, ul. Chocimska 24, 00-791 Warszawa z dopiskiem Zakład Wirusologii.
Kontakt z Sekretariatem Zakładu Wirusologii NIZP-PZH:
Tel. 22 54 21 230, Faks: 22 54 21 385
A. Materiałem do badań w kierunku SARS-CoV-2 są z wyboru:
1. próbki pobrane z dolnych dróg oddechowych takie jak aspiraty przeztchwicze (TTA), ewentualnie popłuczyny oskrzelikowo-pęcherzykowe (BAL),
2. plwocina nieindukowana,
3. wymazy z nosogardła lub aspiraty z nosogardła[3].
B. Sposób pobrania, przechowywania i transportu materiału do badań
1. Aspiraty przeztchawicze (TTA) - Pobranie zgodnie z procedurami medycznymi. Do laboratorium należy dostarczyć w ilości 2 – 4 ml w jałowej próbówce - najszybciej jak to możliwe po pobraniu (badanie do 24 godzin), najlepiej w temperaturze chłodni (5 ± 3oC) Jeżeli próbka będzie przechowywana/transportowana dłużej niż 48 godziny, należy ją zamrozić i dostarczyć do laboratorium w warunkach uniemożliwiających rozmrożenie (transport na suchym lodzie).
2. Popłuczyny oskrzelowo – pęcherzykowe (BAL) – jak powyżej; możliwość niższego stężenia wirusa w próbce w stosunku do TTA stąd wskazana większa objętość próbki (min 15 ml), ale materiał nadal polecany.
3. Plwocina nieindukowana – przechowywanie i transport jak powyżej; konieczność upewnienia się, że jest to materiał z dolnych dróg oddechowych (badanie mikroskopowe). Nie zaleca się indukowania plwociny ze względu na ryzyko zakażenia personelu.
4. Aspiraty z nosogardła6 – transport i przechowywanie jak powyżej.
5. Wymaz z gardła6 należy pobrać używając zestawów transportowych przewidzianych specjalnie do pobierania materiału klinicznego w kierunku zakażeń wirusowych (wymazówka + podłoże w próbówce). Jałowa wymazówka powinna być wykonana w całości ze sztucznego tworzywa, tzn. patyczek plastikowy oraz wacik wykonany z materiału innego niż wata (dakron, czysta wiskoza, poliester lub sztuczny jedwab), ponieważ stosowanie innych wymazówek powoduje inhibicję reakcji PCR. Jałowe podłoże (buforowany roztwór soli fizjologicznej – PBS lub płyn Hanks’a albo fizjologiczny roztwór soli) powinno być umieszczone w próbówce wolnej od DNA-az i RNA-az. Poziom płynu – zakrywający wacik.
· Jałową wymazówką należy pobrać głęboki wymaz z gardła i umieścić w probówce z podłożem (patrz opis powyżej). Próbówkę należy szczelnie zamknąć (w razie potrzeby uciąć patyczek wymazówki), jednoznacznie opisać (data pobrania, imię i nazwisko chorego) i przechowywać w temperaturze chłodni (5 ± 3oC).
· Próbkę należy przesłać do Laboratorium jak najszybciej, próbka powinna być umieszczona na lodzie w celu zapewnienia temperatury chłodni (5 ± 3oC). Jeżeli próbka będzie przechowywana/transportowana dłużej niż 24 godziny, należy ją zamrozić i dostarczyć do laboratorium w warunkach uniemożliwiających rozmrożenie (na suchym lodzie).
6. Pełna krew – po pobraniu d pojemnika z EDTA transportowana w temperaturze 5+/- 3 C (bez zamrożenia!!!) – maksymalnie do 24 godzin od pobrania. Zalecane jedynie w pierwszym tygodniu zachorowania.
C. Zalecenia dotyczące pakowania próbek materiału klinicznego do transportu do laboratorium NIZP-PZH
Ze względu na potencjalnie zakaźny charakter próbek materiału klinicznego obowiązują następujące zasady pakowania próbek (poziom BSL2):
Pojemniki z materiałem do analizy powinny być zapakowane zgodnie z ogólną zasadą pakowania wymaganą dla czynników biologicznych wywołujących choroby ludzi.
Obowiązuje zasada potrójnego opakowania:
1. Naczynie zasadnicze zawierające materiał kliniczny - naczynie to powinno być:
jednorazowe, z nietłukącego tworzywa sztucznego, odporne na zgniecenie,zamykane nakrętką z dodatkową uszczelką zapobiegającą wyciekowi materiału,otwierane i zamykane w nieskomplikowany sposób.
2. Opakowanie wtórne:
· wykonane z odpornych na zgniecenie materiałów i hermetycznie zamknięte. Dopuszcza się możliwość umieszczenia w jednym opakowaniu wtórnym kilku naczyń zasadniczych
z materiałem klinicznym pod warunkiem ich jednoznacznego oznakowania,
· musi mieć wymiary umożliwiające otwarcie go w boksie laminarnym (wysokość, szerokość, głębokość lub średnica do 50 cm). Przed umieszczeniem w opakowaniu transportowym powierzchnia opakowania wtórnego powinna być wyjałowiona.
[1] Rodzaj maseczek: wg WHO i ECDC - maseczki N95, FFP2 lub równoważne
[2] Opracowane przez NIZP-PZH
[3] Wskazane jest badanie materiału z dolnych dróg oddechowych ze względu na mniejsze prawdopodobieństwo uzyskania wyniku fałszywie ujemnego.
Dokumentacja dołączona do próbek nie może być umieszczana w opakowaniu wtórnym!
3. Opakowanie zewnętrzne – transportowe:
· w przypadku transportu materiałów w warunkach specjalnych (suchy lód, lód) powinno być odporne na dany czynnik,
· musi być oznakowane i opisane w sposób identyfikujący nadawcę i umożliwiający nawiązanie z nim szybkiego kontaktu w przypadkach uszkodzenia próbek czy innych zdarzeń losowych.
Dokumentację dołączoną do badań należy umieścić oddzielnie w zamkniętych kopertach
i przytwierdzonych do opakowania zewnętrznego, tak by był do niej dostęp bez konieczności otwierania opakowania zewnętrznego, co jest ważne w przypadku opakowań termoizolacyjnych
i chroni dokumentację przez zawilgotnieniem lub zalaniem.
Ideogram opakowania potrójnego:
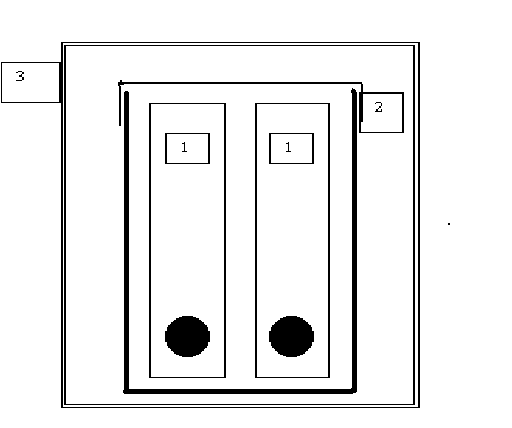
1 – probówka z materiałem do badania
2 – opakownie zasadnicze, szczelne
3 – opakowanie zewnętrzne- transportowe / termoizolacyjne
Przygotowanie materiału do transportu wg powyższych zasad umożliwia jego transport bez konieczności używania przez kuriera środków ochrony indywidualnej.
INFORMACJE OGÓLNE
Zgodnie z danymi WHO z dnia 12 lutego 2020, u 18 % potwierdzonych przypadków wystąpiła ciężka postać choroby.
Czynniki zwiększające ryzyko zgonu – wiek powyżej 60 lat, choroby przewlekłe płuc, serca, metaboliczne.
Koronawirus SARS-CoV-2 jest wirusem osłonkowym, podatnym na działanie wszystkich rozpuszczalników lipidów.





